El trasplante hepático es un tratamiento que salva vidas, mejora la supervivencia y la calidad de vida. El procedimiento requiere de una adecuada selección de los receptores, llevada a cabo por un equipo multidisciplinario. La evaluación psicosocial es necesaria para la selección de los receptores y tiene como objetivos principales la identificación de problemas y necesidades psicosociales del paciente y su familia para mejorar los resultados del trasplante. Diferentes condiciones psicosociales son consideradas factores de riesgo para morbimortalidad posterior al trasplante. La presencia de estos factores por sí solos no es considerada contraindicación absoluta, por lo que una adecuada evaluación promueve la equidad en el acceso a la salud, mejora los resultados y optimiza los recursos. Esta revisión proporciona una visión general y una guía de los aspectos psicosociales más importantes durante la fase pretrasplante.
Liver transplantation is a lifesaving treatment that improves survival and quality of life. The procedure requires adequate transplant candidate selection carried out by a multidisciplinary team. Psychosocial evaluation is a necessary part of recipient selection and its primary aims are to identify problems and psychosocial needs of the patient and his/her family, to improve transplantation outcomes. Different psychosocial conditions are considered risk factors for morbidity and mortality after transplantation. The presence of those factors per se is not an absolute contraindication, thus adequate evaluation promotes equal access to healthcare, improves results, and optimizes resources. The present review provides an overview of and guidelines for the most important psychosocial issues during the pretransplantation phase.
Durante los últimos 50 años, el trasplante hepático (TH) ortotópico se ha convertido en una práctica global, y actualmente es una terapia estándar para la insuficiencia hepática aguda y la enfermedad hepática en etapa terminal (EHET)1. En general, el trasplante debe considerarse en todos los pacientes cuya expectativa de vida sería más corta sin el trasplante, o cuando sea probable que el procedimiento mejore la calidad de vida (CdV) del paciente1,2. Gracias a avances en técnicas quirúrgicas, anestesia, tratamiento de infección, cuidado crítico, inmunosupresores y manejo óptimo y temprano de complicaciones, la tasa de supervivencia de TH ha llegado a 96% a un año y 60% a 10 años3,4.
El involucramiento de un equipo multidisciplinario en todas las etapas del proceso ha mejorado los desenlaces para los pacientes con enfermedad hepática crónica o EHET, y esto incluye trabajar cercanamente con los pacientes mientras están en lista de espera, durante el trasplante y durante su cuidado postoperatorio temprano, al igual que durante su cuidado postoperatorio a largo plazo1,5–7. La evaluación psicosocial es una parte significativa de ese proceso e incluye la identificación de cualquier potencial problema psicosocial o comorbilidades psiquiátricas que pudieran influir en los resultados7. Por lo tanto, los esfuerzos para seleccionar candidatos que se considere que tienen la mejor oportunidad de un desenlace postrasplante óptimo han sido complementados con la evaluación por parte de profesionales de la salud mental8,9. El objetivo del presente artículo fue proporcionar un resumen de los problemas psicosociales que los gastroenterólogos/hepatólogos deben tener presentes durante la etapa del pretrasplante y de la evaluación psicosocial del candidato a trasplante hepático.
Problemas psicosociales en candidatos a trasplante hepáticoEl objetivo principal de la evaluación psicosocial pretrasplante es determinar si el paciente tiene características psicosociales que podrían afectar negativamente su ajuste a la EHET, el proceso de trasplante o los desenlaces postrasplante10. La identificación temprana de estos problemas le proporciona al equipo de trasplante hepático la oportunidad de desarrollar planes de tratamiento con anticipación11,12, y promueve la justicia y el acceso equitativo al trasplante y la atención.
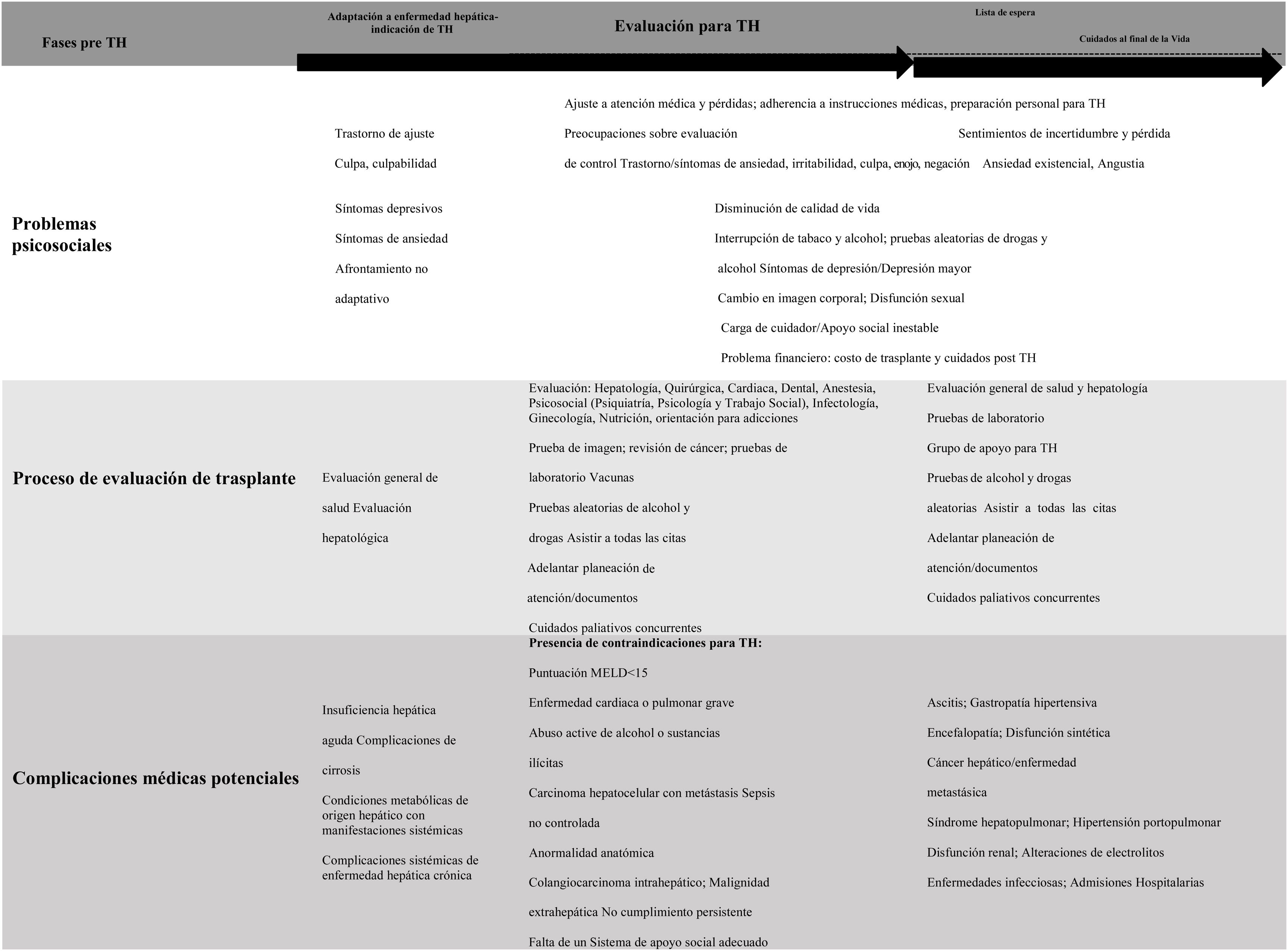
Los candidatos a trasplante hepático se encuentran con retos de adaptación en cada fase de la enfermedad y tratamiento (p. ej. enfermedad crónica/insuficiencia hepática, evaluación pretrasplante y lista de espera). Estas fases pueden ser estresantes y pueden tener implicaciones psiquiátricas y/o psicosociales (fig. 1)13.
Adaptación y aceptación de enfermedad crónica/insuficiencia hepáticaLa trayectoria del declive funcional en pacientes con EHET puede ser impredecible. Muchos pacientes están en un estado constante de mala salud o en deterioro, y a menudo tienen descompensaciones hepáticas agudas y requieren hospitalización14. Muchos factores relacionados con la enfermedad hepática interactúan para crear un efecto profundo en la vida del paciente, al igual que en la de su familia. Los más importantes de estos factores son las limitaciones funcionales, el pronóstico incierto, el estrés emocional, las dificultades financieras y el curso prolongado del tratamiento médico. Por lo tanto, una evaluación psicosocial debe evaluar el estrés, las crisis, el tipo de afrontamiento de la pérdida y la aflicción, el impacto en la imagen corporal y CdV, y la presencia de estigma15.
La aceptación del rol de paciente es un factor importante para facilitar la participación del paciente en la atención médica, pero la tasa y el nivel de aceptación pueden variar, de acuerdo a la naturaleza de su condición. Por ejemplo, la aceptación puede desarrollarse gradualmente, en el caso de las enfermedades crónicas, mientras que pacientes con inicio inesperado y repentino de la insuficiencia hepática podrían ser vulnerables a una negación no adaptativa aguda, lo cual puede resultar en una incapacidad para adherirse a las mejores prácticas (p. ej. no cumplir con el tratamiento médico o resistir la interrupción de consumo de alcohol, tabaco y otras sustancias)12.
Fase de evaluación pretrasplanteUn paciente que pasa por el proceso de evaluación para TH requiere a menudo ajustarse a diferentes pérdidas (p. ej salud, profesional/ocupacional, financieras, físicas y sociales). En consecuencia, pueden experimentar un rango de emociones: angustia, ansiedad, irritabilidad, enojo, negación, sentimientos de incertidumbre, y/o pérdida de control debido a una funcionalidad disminuida16,17. Una situación así es relevante en pacientes con historia de trastorno mental10,18,19 porque puede existir una recaída o una exacerbación de los síntomas. El paciente y su familia/red de apoyo deben mantener en mente que la atención médica continuará después del trasplante y que pueden ocurrir diferentes complicaciones. Por lo tanto, es imperativo que el equipo de trasplante se involucre en un esfuerzo cooperativo e integrado para presentarle al paciente y a su familia un mensaje consistente, oportuno y preciso, al momento de educarlos respecto al proceso de trasplante, la atención médica y el seguimiento12.
Lista de esperaEn muchos casos, los pacientes tienen que esperar más tiempo por un hígado debido a escasez de órganos, por lo que se arriesgan a un deterioro de salud grave antes del trasplante o incluso al desarrollo de una contraindicación absoluta que puede llevar a la muerte. Esta etapa es la más estresante del proceso del trasplante para la mayoría de los candidatos20. La comorbilidad de trastornos mentales ha sido reportada en el 40% de los pacientes durante el periodo de lista de espera21. En consecuencia, la relación con el equipo de trasplante puede volverse vulnerable durante esa fase.
Trastornos mentales durante la evaluaciónLos trastornos del afecto son comunes en pacientes con EHET y candidatos a TH22, pero los datos relacionados con otros trastornos mentales son escasos, ya que la mayoría de la literatura existente se enfoca en trastornos del estado de ánimo, particularmente depresión9.
Trastorno del estado de ánimoLa depresión es el trastorno de estado de ánimo que se investiga más comúnmente en la literatura médica. Se caracteriza por un estado anímico bajo generalizado y persistente, acompañado de baja autoestima y una falta de interés o placer en las actividades que normalmente serían disfrutables, durante al menos dos semanas. Los pacientes con EHET, como virus de la hepatitis B, virus de la hepatitis C (VHC), hígado graso no alcohólico (HGNA) y enfermedad hepática alcohólica (EHA), pueden presentar diferentes grados de depresión, lo que puede afectar de manera desfavorable la atención médica, la adherencia y los desenlaces23. En un estudio pasado se reportó una prevalencia de depresión del 60% en pacientes en lista de espera y se observó una asociación con CdV baja, afrontamiento adaptativo más inadecuado, bajo estatus funcional y un elevado riesgo de morir durante el tiempo de espera, incluso después de controlar por gravedad de la enfermedad, y a pesar del hecho de que la tasa de supervivencia tras el TH no fue diferente entre pacientes deprimidos y no deprimidos24. En un estudio retrospectivo de cohorte, el 28% de la muestra presentaba depresión y el 8% tenía depresión y ansiedad. Después de comparar a los receptores de trasplante deprimidos y no deprimidos, los pacientes deprimidos tenían una mayor prevalencia de EHA (37% vs. 25%), de uso de drogas ilícitas (35% vs. 25%), y de morbilidad psiquiátrica un año después del TH (HR 2.28; IC: 1.27-4.11)25. Sin embargo, no existieron diferencias durante el primer año respecto a tasas de readmisión hospitalaria, fallo del injerto, infecciones, rechazo agudo, o muerte entre los receptores deprimidos y los no deprimidos. De igual manera, en otro estudio se encontró que la presencia de depresión durante el periodo de espera no incrementaba el riesgo de muerte en el periodo postrasplante (HR 2.43, 95% IC 0.88-6.70, p=0.09)26. Sin embargo, un estudio prospectivo de cohorte con 167 pacientes con trasplante por EHA mostró que el tratamiento adecuado era necesario para alcanzar esos desenlaces. La prevalencia de la depresión fue de 29% y los receptores que no recibieron tratamiento por depresión tuvieron una tasa de supervivencia más baja, en comparación con los pacientes deprimidos que recibieron tratamiento (HR 2.44, 95% IC: 1.45-4.11)27, lo cual sugiere que un tratamiento antidepresivo efectivo podría mejorar los desenlaces del trasplante.
Debemos recordar que una depresión de novo o la reactivación de una depresión puede aparecer en tiempos de estrés. Entre los detonadores notables están pasar por el proceso de TH, tiempo de espera prolongado, la presencia de complicaciones durante la evaluación, y/o la presencia de insuficiencia hepática aguda sobre crónica27. Por supuesto, la depresión por sí misma no es una contraindicación absoluta para TH, pero la identificación temprana y el tratamiento adecuado son importantes para optimizar los desenlaces postoperatorios.
Trastornos de ansiedadDiferentes estudios reportan una prevalencia de 21-50% de trastornos de ansiedad o síntomas de ansiedad en pacientes durante el periodo de lista de espera8,28. En un estudio se observó que la ansiedad estaba asociada con CdV más baja, en comparación con los receptores de TH sin ansiedad29. En ese estudio, el autor sugirió que los mayores niveles de ansiedad afectaban directa e indirectamente la CdV (p. ej. exacerbando los síntomas, como se sugirió previamente)30. Otra explicación posible es que la ansiedad incrementa la tendencia de los pacientes a no adherirse al curso del tratamiento. Dicha falta de adherencia disminuye la CdV porque es un factor de riesgo importante para el rechazo del injerto y otras complicaciones31. En un estudio prospectivo de cohorte multicentro con 153 receptores de TH32, se describieron las trayectorias de síntomas de ansiedad después del TH, y se encontró que el 23% de los pacientes tuvieron ansiedad persistente. Distintas variables clínicas fueron asociadas: el efecto adverso de los medicamentos inmunosupresores, un nivel disminuido de control personal, un estilo no adaptativo de afrontamiento y eventos de vida estresantes. Ese grupo de pacientes también tuvo una menor adherencia y CdV disminuida. Estos resultados enfatizan la relevancia de la atención psicológica, antes y después del trasplante. Se requiere de más estudios para identificar las intervenciones de tratamiento temprano y continuo que puedan mejorar la CdV en estos pacientes.
Trastorno por consumo de sustancias y su importancia durante la evaluaciónLos trastornos por consumo de sustancias (TCS) están ligados a pacientes con EHET23.
Trastorno por consumo de alcoholEn los inicios, el trasplante hepático era considerado mala indicación para EHA y a muchos pacientes se les negaba la posibilidad de salvar la vida con esta terapia. Más recientemente, el conocimiento respecto a las implicaciones de la EHA para TH ha aumentado considerablemente, y con esto, la sugerencia de que algunos pacientes con EHA pueden ser muy buenos candidatos para TH. Actualmente, la EHA por sí sola, o en combinación con infección por VHC, es una de las indicaciones más comunes para TH a nivel mundial1,7. La cantidad de alcohol consumida a lo largo del tiempo es considerado el factor principal para EHA33. Otros factores de riesgo identificados son un estatus nutricional bajo, sexo femenino, predisposición genética y la presencia de una enfermedad hepática crónica adicional34. La American Society of Transplantation y la American Association for the Study of Liver Disease (AASLD) recomienda la referencia temprana de pacientes con EHA a un centro de TH, con lo que se facilita la evaluación psicosocial y el tratamiento para adicción (si el paciente está demasiado enfermo para asistir a un programa de rehabilitación, el asesoramiento y tratamiento postrasplante pueden ser adecuados), para obtener los mejores desenlaces2,7. A pesar de esfuerzos recientes para implementar esta perspectiva actualizada, se calcula que el 95% de los pacientes con EHA no son referidos a evaluación para TH, incluso cuando cumplen con los criterios de la AASLD7,35. Una de las razones para la referencia tardía es que el paciente continúe bebiendo. Históricamente, se requiere de un periodo de abstinencia mínimo de 6 meses (aunque dicho requerimiento puede variar entre programas)1,34,36.
En diferentes reportes de cohorte se ha mostrado que las tasas de supervivencia en pacientes que tuvieron TH por EHA eran comparables con las de pacientes que pasaron por TH por otras indicaciones37,38. Es importante señalar que lograr 6 meses de abstinencia, sin una evaluación o tratamiento adecuados, no aborda terapéuticamente un potencial trastorno de adicción2. Aparte del periodo de abstinencia pretrasplante, es crucial evaluar la gravedad del consumo de alcohol del paciente, de acuerdo a lo señalado en el Manual de Diagnóstico y Estadística de Trastornos Mentales, versión 5 (DSM-5)39. La prueba de identificación para trastorno por consumo de alcohol (AUDIT, por sus siglas en inglés) y el cuestionario CAGE pueden ser utilizados para identificar consecuencias y peligros del consumo de alcohol40. Se debe obtener una historia detallada de los patrones de consumo de alcohol y de otras sustancias. Se debe evaluar cada sustancia, la duración del consumo, las cantidades utilizadas, los problemas surgidos a causa del consumo (individuales, familiares, laborales, de salud, legales y financieros), periodos y duración de sobriedad, tratamiento recibido, factores asociados con recaídas y apoyo para mantener la sobriedad.
Sin embargo, la recaída en el consumo de alcohol en la lista de espera se detecta en el 25% de los casos41. Por lo tanto, se han recomendado diferentes estrategias para identificar el consumo de alcohol en receptores de TH, como biomarcadores: i) gamma glutamil transpeptidasa, ii) aspartato aminotransferasa, iii) alanina aminotransferasa, iv) volumen corpuscular medio y v) transferrina deficiente en hidratos de carbono y biomarcadores directos: vi) metanol, etanol medidos en suero, e incluso vii) etil glucurónido, medido en orina y cabello (para una revisión completa, ver Staufer et al.42).
La prevalencia del consumo de alcohol tras el TH es de cerca del 20%, especialmente de la cantidad considerada dañina para el injerto38. Se ha mostrado que el periodo de abstinencia de 6 meses mejora los desenlaces de TH y se han identificado varios factores de riesgo. Estos incluyen una menor edad, la no adherencia al tratamiento médico, la incapacidad de permanecer abstemio antes del trasplante, trastorno por consumo de alcohol grave, duraciones más prolongadas de consumo de alcohol abundante, una mayor cantidad de bebidas por día, tratamientos para trastorno por consumo de alcohol fallidos repetidos, inestabilidad social (ambiente familiar y laboral), ausencia de apoyo social, familiares de primer grado con trastorno por consumo de alcohol, consumo presente de diferentes drogas y comorbilidad con trastornos mentales graves (p. ej. trastorno de personalidad)8,43–45, y deben ser evaluados en cada paciente46. El objetivo de dicha evaluación es mejorar la selección del paciente previo al TH y optimizar la supervisión y detección temprana de consumo de alcohol durante el protocolo de evaluación42.
Es importante considerar la alta prevalencia de otros trastornos mentales en estos pacientes (patología dual). En un estudio con 71 pacientes, se encontró que un 66% con EHA y 32% sin EHA, también cumplían los criterios para trastorno de estado de ánimo47. Se ha asociado el diagnóstico de depresión con un mayor riesgo de relapso de consumo de alcohol después del trasplante, pero no parece estar asociado con mayor morbilidad o mortalidad11.
Las intervenciones psicosociales, como el asesoramiento por adicción previo al TH, parecen reducir el consumo de alcohol en el periodo pretrasplante48. La entrevista motivacional en combinación con el manejo de contingencias puede limitar la cantidad y frecuencia de consumo de alcohol durante el tiempo de lista de espera49. Es interesante que el tratamiento psicosocial, antes y después del TH reduce las tasas de recaída, en comparación con el tratamiento solamente antes del TH o sin tratamiento34. Además, se han propuesto diferentes herramientas de pronóstico para evaluar el riesgo de recaída a consumo de alcohol (tabla 1).
Instrumentos de pronóstico para predecir recaída alcohólica después de trasplante hepático
| Instrumento | Factores de riesgo evaluados | Puntuación | Interpretación |
|---|---|---|---|
| Pronóstico de alcoholismo de la Universidad de Michigan (MAPS por sus siglas en inglés)72 | 1. Información sobre alcoholismo | ||
| 1. Paciente y familia | 4 | Rango total de puntuación: 5-20 | |
| 2. Solo paciente | 3 | ||
| 3. Solo familia | 2 | ||
| 4. Ninguno | 1 | ||
| 2. Índices de pronóstico | |||
| 1. Actividades sustituto | Sí=3 No=1 | ||
| 2. Consecuencias conductuales | Sí=3 No=1 | ||
| 3. Esperanza/autoestima | Sí=3 No=1 | Un puntaje mayor refleja un menor riesgo de recaída | |
| 4. Relación social | Sí=3 No=1 | ||
| 3. Estabilidad social | |||
| 1. Trabajo estable | Sí=1 No=0 | ||
| 2. Residencia estable | Sí=1 No=0 | ||
| 3. No vive solo | Sí=1 No=0 | ||
| 4. Matrimonio estable | Sí=1 No=0 | ||
| Evaluación de riesgo de recaída alcohólica (ARRA por sus siglas en inglés)73 | 1. Ausencia de HCC | Presente: 1 punto | |
| 2. Dependencia de tabaco | Ausente: 0 puntos | ||
| 3. Consumo continuado después de diagnóstico de enfermedad hepática | Rango total de puntuación: 0-9 | ||
| 4. Baja motivación para tratamiento de alcoholismo | Categorías: | ||
| 5. Malas habilidades de manejo de estrés | |||
| 6. Sin relación de rehabilitación | ARRA I: 0 pts | ARRA I: 0% | |
| 7. Apoyo social limitado | ARRA II: 1-3 pts | ARRA II: 8% | |
| 8. Falta de consecuencias conductuales no médicas | ARRA III: 4-6 pts | ARRA III: 57% | |
| 9. Involucramiento continuado en actividades sociales con presencia de alcohol | ARRA IV: 7-9 pts | ARRA IV: 75% | |
| Alto riesgo de recaída alcohólica (HRAR por sus siglas en inglés)74 | 1. Duración de consumo fuerte de alcohol (años) | ||
| <11 | 0 pts | Rango total de puntuación: 0-6 | |
| 11-25 | 1 pts | ||
| >25 | 2 pts | ||
| 2. Número usual de tragos | |||
| <9 | 0 pts | <4 alcoholismo de bajo riesgo | |
| 9-17 | 1 pts | ||
| >17 | 2 pts | ||
| 3. Número de experiencias previas con tratamientos por alcoholismo internado | 1 pts1 pts2 pts | ≥ 4 alcoholismo de alto riesgo | |
| 0 | |||
| 1 | |||
| >1 | |||
| Consumo de alcohol sostenido postrasplante hepático (SALT por sus siglas en inglés)75 | 1. >10 tragos/día actuales | +4 pts | Rango de puntuación total: 0-11 |
| 2. ≥ 2 intentos fallidos de rehabilitación previos | +4 pts | Un punto de corte de ≥ 5, SALT tuvo un estimado estadístico de 0.76 para predecir consumo sostenido de alcohol pos-TH | |
| 3. Historia de problemas legales relacionados al alcohol | +1 pts | ||
| 4. Historia de abuso de sustancias ilegales fuera de THC | +1 pts |
Diferentes tratamientos farmacológicos han sido aprobados para el trastorno por consumo de alcohol y prevenir recaídas, como el disulfiram, naltrexona y acamprosato (tabla 2). De estos, el acamprosato pasa por un mínimo metabolismo hepático, tiene efectos secundarios leves y puede ser seguro para pacientes con EHET34,50.
Medicamentos utilizados para tratar el trastorno por consumo de alcohol
| Aprobados por la FDA | |
| Disulfiram | Pacientes por alcoholismo crónico selectos que desean permanecer en un estado de sobriedad forzado. Somnolencia moderada o grave. Eventos adversos graves (hepatitis, neuropatía, neuritis óptica, psicosis, y estados de confusión) son raros. Riesgo de hepatotoxicidad. |
| Naltrexona | Tratamiento de dependencia de alcohol. Puede precipitar abstinencia en un paciente físicamente dependiente de opioides. Riesgo de hepatotoxicidad. |
| Naltrexona de acción prolongada | Tratamiento de dependencia de alcohol en pacientes que pueden abstenerse del alcohol en un contexto fuera de clínica. Aplicación mensual intramuscular. Puede precipitar abstinencia en un paciente físicamente dependiente de opioides. Riesgo de hepatotoxicidad. |
| Acamprosato | Mantenimiento de abstinencia de alcohol en pacientes con dependencia al alcohol que están abstinentes. Sin efectos secundarios. No se metaboliza; puede utilizarse en pacientes con enfermedad hepática. |
| No aprobadas por la FDA | |
| Topiramato | Contraindicado en pacientes con predisposición a historia de acidosis metabólica, cálculos renales y glaucoma de ángulo cerrado secundaria. Riesgo de hepatotoxicidad. |
| Nalmefeno | Aprobado por la unión europea: ayuda a reducir el consumo de alcohol en adultos con dependencia al alcohol que consumen> 60g (≈4 tragos) por día (hombres) o> 40g (≈3 tragos/día) (mujeres) |
| Baclofen | Recomendado en Francia para utilizar en el manejo de la dependencia de alcohol a una dosis máxima recomendada de 80 mg/d |
FDA: Food and Drug Administration.
Hasta el 60% de los candidatos a TH tienen una historia de tabaquismo51. Este subgrupo está caracterizado por diferentes desenlaces adversos con respecto al TH52. Incluyen mayor morbilidad (p. ej. trombosis de arteria hepática53, neoplasia orofaríngea54 y neoplasia gastrointestinal55) y mortalidad. Por lo tanto, algunos programas de TH consideran la interrupción del consumo de tabaco como una condición importante antes de permitir que los candidatos se enlisten, y pueden requerir varias pruebas en serie de nicotina negativas para documentar la interrupción2. Dejar de fumar obliga a un individuo a sobreponerse a la dependencia de la nicotina y abandonar una conducta gratificante profundamente enraizada. Incluso una breve recomendación por parte de un gastroenterólogo/hepatólogo puede incrementar la probabilidad de dejar de fumar. Los tratamientos para dejar de fumar basados en evidencia incluyen farmacoterapias (terapia de reemplazo de nicotina, varencelina, bupropion) y tratamiento conductual (p. ej. consejería y asesoramiento breve). Tanto las terapias conductuales como las farmacológicas son efectivas para ayudar a las personas a dejar de fumar. La investigación existente sugiere que la combinación de las dos estrategias es el abordaje más efectivo56,57.
Dependencia a drogas intravenosasEl consumo de drogas intravenosas se relaciona de forma importante con enfermedades hepáticas crónicas porque es un factor importante para infección por VHC58. Por lo tanto, se debe evaluar cuidadosamente el trastorno por consumo de sustancias, además de alcohol y tabaco. Los pacientes con comorbilidad de VHC/virus de la hepatitis B y consumo de alcohol tienden a ser jóvenes, quizá porque el efecto combinado de alcohol y virus hepatotrópicos aceleró su camino hacia la EHET28. Esta situación es particularmente relevante en mujeres porque son más susceptibles al efecto hepatotóxico del alcohol59. Muchos programas de TH requieren de abstinencia del consumo de todas las drogas ilegales y lo verifican por medio de pruebas aleatorias. En el caso de la utilización de opioides, solo el 1.6% de los programas de TH consideraron el consumo crónico de opioides o la terapia de sustitución de opioides como una contraindicación absoluta, mientras que casi el 64% y el 38% consideraron uno de los dos como una contraindicación relativa respectivamente60, muy probablemente debido a que los pacientes con EHET tienen una mayor carga de condiciones asociadas con dolor crónico. Sin embargo, Randall et al.61 encontraron que el uso de opioides en el primer año tras el TH tenían implicaciones de pronóstico y tenían una asociación graduada con la subsiguiente muerte y pérdida de injerto. Los pacientes que utilizan opioides crónicamente deben ser evaluados extensivamente antes del trasplante y se deben realizar intentos de retirar el consumo de los medicamentos gradualmente. Respecto al TH, la literatura sugiere que el actual abuso de opioides es una contraindicación y los pacientes con adicción deben involucrarse en un programa de rehabilitación.
Consumo de mariguanaLa mariguana es la droga ilegal de mayor consumo en el mundo. El uso y abuso recreativo de la mariguana se ha convertido en un tema cada vez más importante para el TH por la legalización de la mariguana en un número cada vez mayor de estados o países, tanto para uso recreativo como medicinal62,63. En consecuencia, entre las implicaciones psicosociales de la evaluación del candidato a TH, el uso de la mariguana es uno de los aspectos más controversiales. Esto se hizo evidente en una encuesta llevada a cabo en los Estados Unidos que examinó las opiniones de los proveedores de TH respecto a la manera en la que características psicosociales controversiales influyen en la elegibilidad de candidatos para TH. Los temas más controversiales resultaron ser i) encarcelamiento, ii) uso de mariguana y iii) diagnósticos psiquiátricos64. De igual manera, una encuesta sobre programas de trasplante hepático en Estados Unidos, que buscaba evaluar las políticas respecto al uso de la mariguana (incluido el uso recreativo) en candidatos a TH, reveló que 33 programas (72%) no aceptarían pacientes que usaran mariguana de forma recreativa. Otros 13 programas declararon que aceptarían a pacientes que usaran mariguana recreativamente, pero 5 de ellos dijeron que aceptarían a dichos pacientes evaluando casos individuales. Uno de los programas requería que los pacientes dejaran la mariguana al menos 3 meses antes del TH y que pasaran por un programa de 12 pasos65.
Ranney et al.66 encontraron que los usuarios de mariguana tenían más probabilidad de tener consumo de benzodiacepinas, anfetaminas y otros narcóticos en sus reportes de evaluación. Sin embargo, no encontraron diferencias significativas en supervivencia (HR 1.09; 95% IC 0.78-1.54) o comorbilidad psiquiátrica y tipo de raza entre los grupos. Serrano Rodríguez et al.67 realizaron un análisis retrospectivo de receptores de TH adultos, evaluando la morbimortalidad después de TH en usuarios de mariguana. Identificaron una prevalencia de usuarios de mariguana (actuales/antecedente) de 26% y una prevalencia de fumadores de tabaco/mariguana de 20%. Las tasas de supervivencia a 1 y 3 años fueron de 96% y 91% para anteriores usuarios de mariguana, y 100% y 85% para actuales usuarios de mariguana respectivamente. La supervivencia general a 5 años fue de 75% y no se observó diferencia significativa en la supervivencia a 5 años entre quienes nunca usaron mariguana, los actuales usuarios y los anteriores usuarios. Además, no existió una interacción significativa entre el uso de tabaco y mariguana en la mortalidad a 5 años por todas las causas (p=0.79).
Al evaluar a estos pacientes, se deben considerar diferentes aspectos, como el tipo de uso, comorbilidades psiquiátricas, consumo de otras drogas y el impacto que estos aspectos tienen sobre la atención a la salud. De acuerdo con la literatura disponible, el uso de la mariguana no parece afectar adversamente los desenlaces de los receptores de TH68. Sin embargo, es importante mencionar que la evidencia respecto a la mariguana y el trasplante hepático es escasa, y por lo tanto, ante la ausencia de datos claros, se requiere de mayor investigación sobre tratamiento, guías y políticas respecto al uso de mariguana en TH65,68.
Resumen de trastornos por consumo de sustancias y su importancia durante la evaluaciónResumiendo, la detección de trastornos por consumo de sustancias en pacientes con enfermedad hepática es de la mayor relevancia para pacientes que podrían ser candidatos a TH. Se recomienda obtener información corroborada de fuentes colaterales sobre la historia, el uso actual y abstinencia. Esto puede aclarar la naturaleza y gravedad del trastorno, permitiendo que el equipo intervenga con estrategias para el tratamiento o evitar recaídas.
Aspectos sociales, familiares y financierosEl TH es un procedimiento estresante y el paciente requiere de apoyo emocional y financiero, al igual que seguimiento regular69. Por lo tanto, el apoyo social y familiar son necesarios para el éxito general del procedimiento. También, el sistema de apoyo familiar/social a menudo encuentra muchos desafíos y ajustes, los cuales pueden impactar significativamente los roles/funciones familiares y la relación que existe entre los miembros de la red de apoyo y el paciente70. Se recomienda proporcionar educación y apoyo a los familiares y/o cuidadores en las consultas de evaluación (médica y sicosocial), para identificar problemas de salud mental, y si es necesario, referir al paciente a un centro de salud mental para recibir atención especializada. Se ha encontrado que la inclusión de pacientes y familia en los grupos educativos y de apoyo ha mejorado la adherencia, facilita el proceso de educación, proporciona apoyo social e incrementa el sentido de control12. Desde una perspectiva financiera, el TH es extraordinariamente caro en países de bajo y medio ingreso, y la mayoría de los pacientes no pueden costear el procedimiento sin seguro médico o algún tipo de apoyo (p. ej. fundaciones). Por lo tanto, el asesoramiento financiero es altamente recomendable.
Evaluación psicosocial/psiquiátrica pretrasplanteLas evaluaciones psicosociales han sido utilizadas frecuentemente para ayudar a determinar la elegibilidad de un candidato para trasplante e identificar problemas psiquiátricos y/o psicosociales y necesidades que deben ser atendidas para preparar al candidato y a la red de apoyo familiar/social para el TH2,13,18,71. Una evaluación exhaustiva de potenciales receptores de hígado se logra de la mejor manera dentro de un marco de abordaje multidisciplinario12,19. Los criterios y procedimientos de la evaluación psicosocial pueden variar por centro/programa, pero los componentes relevantes de la evaluación psicosocial están mostrados en la tabla 3.
Elementos de la evaluación psicosocial para candidatos a trasplante hepático
| Salud mental | Diagnóstico y tratamiento de trastornos mentales (p. ej. depresión mayor, trastorno de ansiedad) |
| Personalidad | Habilidades de afrontamiento y características de personalidad |
| Consumo de sustancias | Diagnóstico y tratamiento de consumo o trastorno por consumo de sustancias (legales e ilegales) y factores de riesgo de recaída tras TH |
| Función cognitiva | Establecer línea base de funcionamiento cognitivo para poder monitorizar cambios postoperatorios |
| Adherencia | Evaluar la habilidad del candidato para colaborar con el equipo de trasplante y adherirse al tratamiento (inmunosupresores, citas clínicas, pruebas de laboratorio, ejercicio y automonitorización) e identificar barreras para la adherencia |
| Enfermedad hepática/indicación de TH | Conocimiento y comprensión de la condición hepática clínica, curso de la enfermedad, opciones de tratamiento |
| Proceso de TH | Conocimiento y comprensión del proceso de TH (incluidas las partes difíciles), riesgos, beneficios, atención médica y complicaciones potenciales |
| Toma de decisiones | Determina la capacidad de toma de decisiones para proporcionar el consentimiento informado para TH: |
| 1. Autonomía | |
| 2. Información | |
| 3. Capacidad: | |
| a) Comprensión | |
| b) Apreciación | |
| c) Razonamiento | |
| d) Elección | |
| 4. Documento de consentimiento informado | |
| Apoyo social | Evalúa el nivel y estabilidad del apoyo social disponible para el candidato en las fases de pretrasplante y postrasplante (incluida familia/otros estables y comprometidos con el apoyo, recursos financieros y de seguro médico adecuados y apoyo logístico) |
| Determina las necesidades psicosociales de servicios del paciente y la familia durante los periodos de lista de espera, recuperación y rehabilitación | |
| Expectativas de TH | Delinea las expectativas específicas relacionadas con el trasplante y establece un diálogo significativo con el paciente y su familia, estableciendo una alianza terapéutica |
TH: trasplante hepático.
Debido a la naturaleza compleja de los asuntos que deben ser analizados durante la evaluación psicosocial, a menudo son necesarias diferentes evaluaciones clínicas. Estas evaluaciones buscan aclarar asuntos relevantes, construir una relación de trabajo con el paciente y la familia y resolver problemas13. Es probable que se requiera información colateral de historias clínicas, otras especialidades clínicas (p. ej. cirujanos de trasplante, hepatólogos, nutriólogos), trabajadores de la atención a la salud mental (p. ej. trabajadores sociales, psicólogos, psiquiatras y especialistas en adicción) y familiares (siempre con la autorización del paciente). Las entrevistas con familiares ofrecen una excelente oportunidad para evaluar la naturaleza y calidad de la red de apoyo social/familiar del paciente y puede facilitar la expresión de las preocupaciones y temores de los familiares sobre el trasplante y su rol percibido en el proceso73.
Se han desarrollado diferentes instrumentos para evaluar la confiabilidad y validez de la selección de los candidatos a trasplante. Sin embargo, ninguno de ellos está hecho para sustituir la evaluación clínica psicosocial/psiquiátrica y generalmente son utilizados en conjunto con instrumentos para evaluar características psiquiátricas y psicológicas. Los instrumentos para selección de receptores más utilizados son74 los que siguen.
Stanford Integrated Psychosocial Assessment for TransplantationLa Stanford Integrated Psychosocial Assessment for Transplantation evalúa 18 factores de riesgo psicosocial y ofrece un puntaje de gravedad de riesgo general que va de 0 a 115, donde los puntajes más altos indican un mayor riesgo de desenlace negativo. Los factores de riesgo están divididos en cuatro dominios: 1) nivel de preparación del paciente, conocimiento de la enfermedad y comprensión del manejo de la enfermedad; 2) nivel de preparación del sistema de apoyo social; 3) estabilidad psicológica y psicopatología; y 4) estilo de vida y efectos de consumo de sustancias.
Dentro de cada dominio, los criterios están definidos específicamente con un puntaje asociado. Los factores de riesgo que ofrecen mayor valor predictivo de desenlaces clínicos tienen mayor peso75. Este instrumento ayuda al equipo de trasplante a conocer todo lo necesario respecto a los factores psicosociales que podrían influir el desenlace del trasplante.
Evaluación psicosocial de candidatos a trasplanteLa evaluación psicosocial de candidatos a trasplante (PACT, por sus siglas en inglés) es una escala semiestructurada de 8 puntos calificada por el clínico, que evalúa el apoyo social, factores de estilo de vida que incluyen consumo de sustancias, adherencia a medicamentos, salud psicológica y comprensión del trasplante y el seguimiento, además de las impresiones generales del evaluador. Cada punto se evalúa en una escala del 0 (puntaje más bajo) al 4 (puntaje más alto). La evaluación global final integra todos los puntos previos en un puntaje final y le asigna al candidato un puntaje del 0 al 4. Un puntaje de 0 indica un mal candidato, 1 es un candidato límite, 2 es un candidato aceptable, 3 es un buen candidato y 4 es un excelente candidato. Por lo tanto, el PACT es una determinación subjetiva de si la gravedad de un solo factor (p. ej. la ausencia de un sistema de apoyo o una adicción activa), o también, de múltiples factores en combinación, podrían poner al paciente en alto riesgo12,76.
Escala graduada de evaluación para trasplanteLa escala graduada de evaluación para trasplante (TERS, por sus siglas en inglés) consiste en 10 puntos que indexan aspectos del funcionamiento psicosocial que se consideran importantes en el ajuste al trasplante. Cada punto es calificado por el clínico en una escala de 3 puntos de gravedad relativa, con base en una entrevista clínica. La calificación de cada punto es multiplicada por un peso (rango 1-4) asignado a priori, y las calificaciones son sumadas para obtener un puntaje total (rango 26.5-79.5), donde los puntajes más altos son indicativos de presentaciones más problemáticas76.
En resumen, el uso de los instrumentos de evaluación, tales como los mencionados anteriormente, ayuda a los clínicos a eliminar los factores emocionales y subjetivos del proceso de toma de decisiones, evitando su influencia en el proceso selectivo.
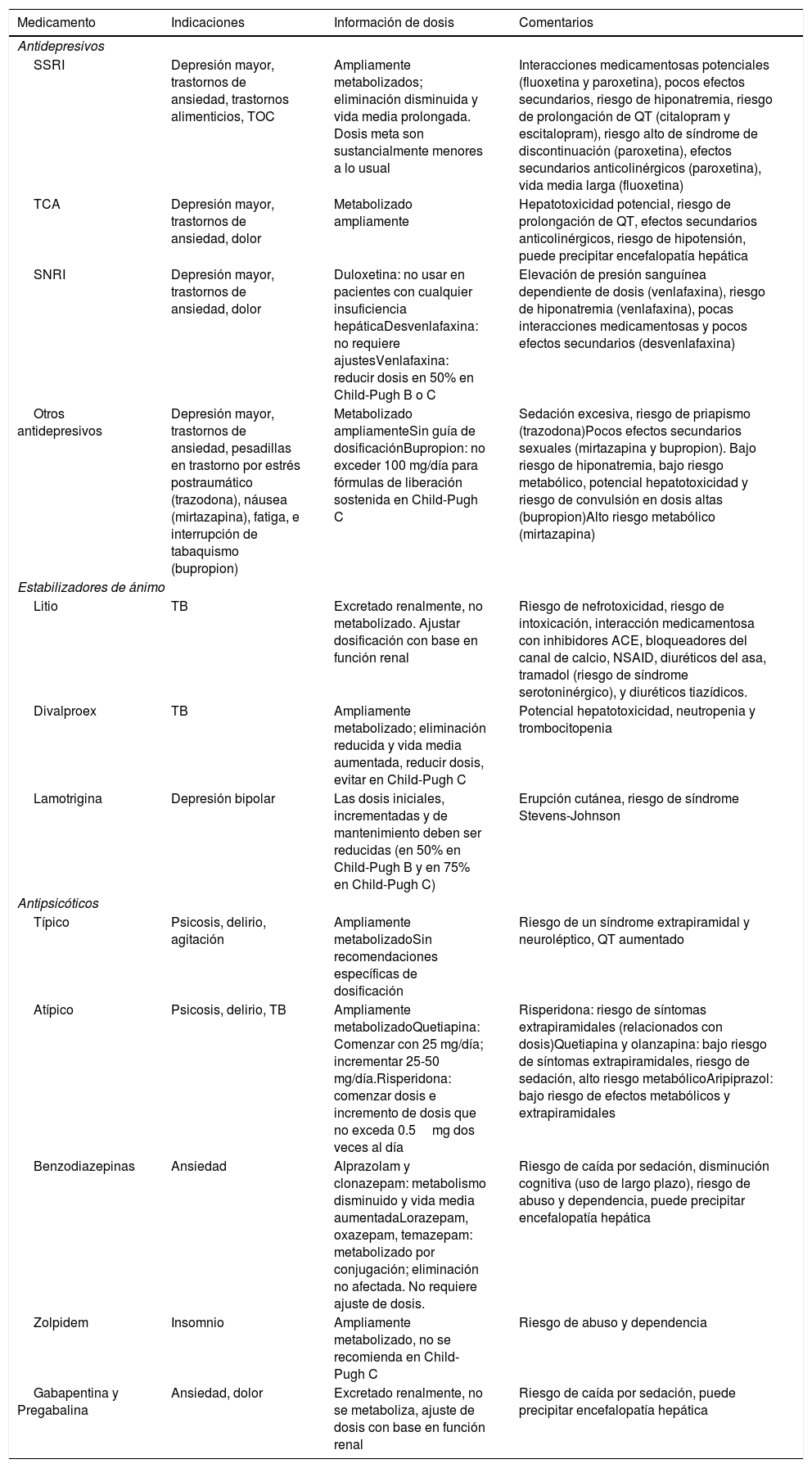
Manejo de problemas psiquiátricos y psicosocialesEl psiquiatra o profesional de la salud mental juega un papel importante en la pronta identificación y tratamiento de los trastornos psiquiátricos. Muchas de estas condiciones pueden ser tratadas de manera efectiva con tratamientos farmacológicos y/o psicológicos, y las recomendaciones generales se muestran en la tabla 4. El clínico que receta medicamentos psicotrópicos a un paciente con enfermedad hepática debe considerar la gravedad de la enfermedad, comorbilidades, función renal, niveles de electrólitos, complicaciones de la enfermedad hepática (p. ej. ascitis, sangrado variceal y/o riesgo de hiponatremia), interacciones medicamentosas, efectos secundarios potenciales y riesgo de encefalopatía hepática. La recomendación de tratamiento más segura de inicio es disminuir las dosis iniciales, prolongar los intervalos entre el incremento de dosis y después valorar gradualmente la dosis, de forma que el medicamento llegue a un nivel estable más lentamente. En muchos casos, los pacientes cirróticos requerirán de un ajuste (en la mayoría de los casos reducción de dosis), ya que su función hepática se deteriora con el tiempo.
Recomendaciones de uso de medicamentos psicofarmacológicos en enfermedad hepática en etapa terminal
| Medicamento | Indicaciones | Información de dosis | Comentarios |
|---|---|---|---|
| Antidepresivos | |||
| SSRI | Depresión mayor, trastornos de ansiedad, trastornos alimenticios, TOC | Ampliamente metabolizados; eliminación disminuida y vida media prolongada. Dosis meta son sustancialmente menores a lo usual | Interacciones medicamentosas potenciales (fluoxetina y paroxetina), pocos efectos secundarios, riesgo de hiponatremia, riesgo de prolongación de QT (citalopram y escitalopram), riesgo alto de síndrome de discontinuación (paroxetina), efectos secundarios anticolinérgicos (paroxetina), vida media larga (fluoxetina) |
| TCA | Depresión mayor, trastornos de ansiedad, dolor | Metabolizado ampliamente | Hepatotoxicidad potencial, riesgo de prolongación de QT, efectos secundarios anticolinérgicos, riesgo de hipotensión, puede precipitar encefalopatía hepática |
| SNRI | Depresión mayor, trastornos de ansiedad, dolor | Duloxetina: no usar en pacientes con cualquier insuficiencia hepáticaDesvenlafaxina: no requiere ajustesVenlafaxina: reducir dosis en 50% en Child-Pugh B o C | Elevación de presión sanguínea dependiente de dosis (venlafaxina), riesgo de hiponatremia (venlafaxina), pocas interacciones medicamentosas y pocos efectos secundarios (desvenlafaxina) |
| Otros antidepresivos | Depresión mayor, trastornos de ansiedad, pesadillas en trastorno por estrés postraumático (trazodona), náusea (mirtazapina), fatiga, e interrupción de tabaquismo (bupropion) | Metabolizado ampliamenteSin guía de dosificaciónBupropion: no exceder 100 mg/día para fórmulas de liberación sostenida en Child-Pugh C | Sedación excesiva, riesgo de priapismo (trazodona)Pocos efectos secundarios sexuales (mirtazapina y bupropion). Bajo riesgo de hiponatremia, bajo riesgo metabólico, potencial hepatotoxicidad y riesgo de convulsión en dosis altas (bupropion)Alto riesgo metabólico (mirtazapina) |
| Estabilizadores de ánimo | |||
| Litio | TB | Excretado renalmente, no metabolizado. Ajustar dosificación con base en función renal | Riesgo de nefrotoxicidad, riesgo de intoxicación, interacción medicamentosa con inhibidores ACE, bloqueadores del canal de calcio, NSAID, diuréticos del asa, tramadol (riesgo de síndrome serotoninérgico), y diuréticos tiazídicos. |
| Divalproex | TB | Ampliamente metabolizado; eliminación reducida y vida media aumentada, reducir dosis, evitar en Child-Pugh C | Potencial hepatotoxicidad, neutropenia y trombocitopenia |
| Lamotrigina | Depresión bipolar | Las dosis iniciales, incrementadas y de mantenimiento deben ser reducidas (en 50% en Child-Pugh B y en 75% en Child-Pugh C) | Erupción cutánea, riesgo de síndrome Stevens-Johnson |
| Antipsicóticos | |||
| Típico | Psicosis, delirio, agitación | Ampliamente metabolizadoSin recomendaciones específicas de dosificación | Riesgo de un síndrome extrapiramidal y neuroléptico, QT aumentado |
| Atípico | Psicosis, delirio, TB | Ampliamente metabolizadoQuetiapina: Comenzar con 25 mg/día; incrementar 25-50 mg/día.Risperidona: comenzar dosis e incremento de dosis que no exceda 0.5mg dos veces al día | Risperidona: riesgo de síntomas extrapiramidales (relacionados con dosis)Quetiapina y olanzapina: bajo riesgo de síntomas extrapiramidales, riesgo de sedación, alto riesgo metabólicoAripiprazol: bajo riesgo de efectos metabólicos y extrapiramidales |
| Benzodiazepinas | Ansiedad | Alprazolam y clonazepam: metabolismo disminuido y vida media aumentadaLorazepam, oxazepam, temazepam: metabolizado por conjugación; eliminación no afectada. No requiere ajuste de dosis. | Riesgo de caída por sedación, disminución cognitiva (uso de largo plazo), riesgo de abuso y dependencia, puede precipitar encefalopatía hepática |
| Zolpidem | Insomnio | Ampliamente metabolizado, no se recomienda en Child-Pugh C | Riesgo de abuso y dependencia |
| Gabapentina y Pregabalina | Ansiedad, dolor | Excretado renalmente, no se metaboliza, ajuste de dosis con base en función renal | Riesgo de caída por sedación, puede precipitar encefalopatía hepática |
SNRI: inhibidores de la recaptación de serotonina y norepinefrina; SSRI: inhibidores selectivos de la recaptación de serotonina;TB: trastorno bipolar; TCA: antidepresivos tricíclicos; TOC: trastorno obsesivo compulsivo.
Los pacientes que presentan insuficiencia hepática fulminante requieren una evaluación de urgencia. Estos pacientes a menudo no pueden pasar por un proceso de evaluación prolongado, y en muchos casos, pueden estar inconscientes. Bajo dichas condiciones, no es posible obtener un consentimiento informado, por lo que es crítico entrevistar a miembros de la familia o de la red de apoyo para determinar la elegibilidad para trasplante, en particular si existen preocupaciones sobre la habilidad del paciente de afrontar las responsabilidades de convertirse en un receptor de trasplante12. En el caso de insuficiencia hepática fulminante debida a acetaminofén u otra ingesta o sobredosis tóxica, es necesario determinar si la sobredosis fue accidental o intencional (intento de suicidio o de autolesión). Es necesario obtener datos sobre la ingesta, el estatus de salud mental, rasgos de personalidad, historia previa de intentos de suicidio o autolesión, consumo de sustancias, estresores actuales, apoyo social y otros factores de riesgo para futuros intentos de suicidio20. Un intento de suicidio con historia favorable y otros factores pronósticos no es contraindicación para TH. El énfasis debe ser puesto en obtener información de la historia clínica, especialmente aquella relacionada a la adherencia, el consumo de sustancias y enfermedades psiquiátricas.
Hepatitis alcohólicaLos pacientes con hepatitis alcohólica (HA), con indicadores de mala recuperación, pueden necesitar un TH como procedimiento para salvar la vida. En dicha situación, los cuidadores de la salud no pueden seguir más tiempo al paciente o evaluar su capacidad de permanecer sobrio. Los autores de un estudio multicentro encontraron que un TH temprano mejoró la supervivencia de pacientes con un primer episodio de HA grave que no habían respondido a otras terapias médicas77. Con esos datos, otros programas de trasplante en Europa y Estados Unidos están comenzando a considerar a pacientes con HA aguda (incluso con <6 meses de abstinencia). Por lo tanto, el equipo de trasplante debe estar preparado para evaluar y proporcionar recomendaciones de tratamiento para pacientes con abstinencia de menor tiempo78. En un metaanálisis reciente, el autor analizó la recaída alcohólica y tasa de supervivencia a 6 meses de receptores de TH debido a HA79. En el análisis general, la estimación de recaída alcohólica fue de 0.22 (95% IC: 0.12-0.36) y el riesgo de recaía alcohólica no fue diferente para receptores con HA y receptores con EHA. La supervivencia a 6 meses en el grupo de HA fue similar a la de los pacientes con EHA que tuvieron TH electivo (RM=2.00: 95% IC: 0.95-4.23, p=0.07, I2=0%).
Estos hallazgos representan un cambio de paradigma en el tratamiento de pacientes altamente seleccionados con HA que no responden a tratamientos médicos. Sin embargo, se requieren más estudios prospectivos para resolver las controversias que aún existen.
Cirugía bariátrica y THEl HGNA afecta al 25% de la población adulta mundial. Está asociado con diferentes comorbilidades metabólicas80 que incrementan el riesgo de enfermedad hepática crónica progresiva. Actualmente, el HGNA es una de las indicaciones más importantes para TH a nivel mundial. El HGNA/EHNA es también el indicador de mayor crecimiento para trasplante simultáneo de hígado y riñón. La cirugía bariátrica (CB) parece ser viable y efectiva en el contexto de TH, aunque está asociada con una alta tasa de complicaciones postoperatorias. Por lo tanto, su recomendación debería darse con base en un estricto criterio de selección81. Además, el abordaje multidisciplinario es altamente recomendable para establecer un plan de minimización de riesgos en esos pacientes81. Los pacientes con HGNA que están considerando TH deben ser evaluados por un psiquiatra/psicólogo en el contexto del pretrasplante debido a la alta prevalencia de comorbilidad psiquiátrica en pacientes obesos que pasan por CB. Los trastornos mentales más prevalentes en dicha población son trastornos del estado de ánimo, trastornos de ansiedad y trastornos alimenticios. La comorbilidad prequirúrgica que emerge de dichos problemas podría impactar negativamente los desenlaces posquirúrgicos. La identificación y tratamiento de dichas condiciones es importante (p. ej. por medio de pérdida de peso y control metabólico), ya que mejora los desenlaces preoperatorios y postoperatorios82.
Evaluación psiquiátrica de candidatos a CBUn desenlace exitoso de CB depende en gran medida de la capacidad del paciente de adherirse a los cambios postoperatorios de conducta/estilo de vida83. A menudo se requiere una evaluación psiquiátrica y psicológica durante el protocolo de evaluación84. Una preparación preoperatoria psicológica efectiva incluye diferentes factores clínicos y psicosociales85,86. Contraindicaciones para la CB incluyen psicosis activa, depresión severa, trastorno alimenticio sin control (p. ej. bulimia nerviosa, trastorno por atracón, síndrome de alimentación nocturna), trastorno de personalidad grave, trastorno por consumo de sustancias incluido el trastorno por consumo de alcohol, trastorno de neurodesarrollo (discapacidad intelectual) sin sistema de apoyo social adecuado, no cumplimiento de requisitos nutricionales y alto riesgo de suicidio (ideación, conducta e historia de intentos de suicidio)84,85.
La continuación de la atención psiquiátrica en el periodo postoperatorio es altamente recomendable. Dicha atención puede incluir psicoterapia de apoyo, seguimientos regulares y el ajuste de dosis psicotrópicas (dependiendo del medicamento y el tipo de CB)87–89.
¿Existen contraindicaciones psicosociales?Existe un considerable debate sobre si los factores psicosociales deberían considerarse como criterio absoluto de exclusión para TH. Aunque se han contemplado diferentes condiciones psicosociales como posibles criterios de exclusión para TH (tabla 5), dichas condiciones deben ser interpretadas con cautela, dado que su presencia por sí misma no excluye al paciente2,8,40,90,91. Las discusiones dentro del equipo de trabajo y consultas con otros colegas son la norma en casos complicados. En esas instancias, las discusiones dentro del equipo pueden no solo ayudar a resolver los dilemas sobre candidaturas, sino que también pueden ayudar a aliviar la ansiedad y molestia de miembros del equipo por rechazar a un paciente para trasplante. La candidatura para trasplante siempre debe ser una decisión de equipo13.
Contraindicaciones psicosociales relativas para trasplante hepático
| • Sistema de apoyo social inadecuado |
| • Consumo activo de sustancias ilícitas |
| • Abuso/dependencia activa de alcohol |
| • Abuso activo de nicotina |
| • Síntomas psicóticos o maniacos actuales que pueden afectar la adherencia al tratamiento |
| • Ideación suicida actual (en un paciente con historia de múltiples intentos suicidas o conductas autolesivas) |
| • Trastorno neurocognitivo grave sin sistema de apoyo social adecuado |
| • No adherencia al tratamiento o incapacidad de colaborar efectivamente con el equipo de tratamiento de trasplante |
| • Historia de reincidencia en abuso de sustancias |
Los cuidados paliativos (CP) es un abordaje que mejora la calidad de vida de los pacientes y sus familias que enfrentan los problemas asociados con una enfermedad que ponen en riesgo la vida. Por medio de la identificación temprana, la evaluación y el tratamiento del dolor y otros problemas de naturaleza física, psicosocial y espiritual se puede prevenir y disminuir el sufrimiento92. Definido de tal manera, el CP no solo aplica para aquellos que se enfrentan a la inminencia de la muerte. La conversación con pacientes y familias sobre asuntos relacionados con el fin de la vida y CP debería, idealmente, realizarse temprano en el curso del protocolo de evaluación, y tal conversación debe ser revisitada tan frecuentemente como esté indicada por los cambios en la condición y deseos del paciente, u opciones de atención. Los pacientes deben estar preparados para todos los desenlaces, antes de que ocurra la pérdida de la capacidad de tomar decisiones. Un paciente con EHET a menudo tendrá periodos de exacerbación seguidos de estabilización, lo que hace que el pronóstico y la planeación de la atención sean más difíciles, particularmente en pacientes que permanecen esperanzados por recibir el trasplante. La transición de orientarse a un TH con potencial de salvar la vida a CP es particularmente difícil93. Por lo tanto, los pacientes con EHET son candidatos primarios para un modelo de cuidado paliativo concurrente. Dicho modelo permite apoyo de cuidado paliativo para los pacientes, incluso mientras esperan el TH o cursan el protocolo de evaluación94.
ConclusionesUn abordaje multidisciplinario en la evaluación de candidatos para TH incluye la armonización de varios objetivos, puntos de vista y métodos de medición, lo cual es un desafío para el equipo de trasplante y requiere un abordaje centrado en el paciente. Los profesionales de la salud mental juegan un papel importante para ayudar a los pacientes y sus familias para comprender el proceso de trasplante en su totalidad y a lidiar con el abanico de dificultades psicosociales que pueden estar involucrados. En consecuencia, la evaluación psicosocial pretrasplante promueve el acceso equitativo a la atención, maximiza desenlaces óptimos y permite el mejor uso de recursos escasos. Al mismo tiempo, ofrece: 1) datos de riesgo/beneficio, al identificar y tratar los potenciales factores de riesgo que pueden incrementar la morbilidad y disminuir la supervivencia, 2) un plan de tratamiento para individuos en alto riesgo, y 3) información necesaria para que el comité de selección de trasplante pueda tomar la mejor decisión clínica, con base en los datos disponibles en el momento.
Responsabilidades éticasLa presente investigación no requirió del consentimiento informado de los pacientes o de la autorización del comité de ética debido a que es un artículo de revisión narrativa.
Los autores declaran que esta revisión narrativa no contiene información personal que pueda identificar pacientes.
FinanciaciónNo se recibió patrocinio de ningún tipo para llevar a cabo este artículo.
Autoría/colaboradoresTodos los autores hicieron contribuciones sustanciales a todo lo siguiente: concepto, adquisición de datos, revisión crítica del manuscrito de contenido intelectual importante, y aprobación de la versión final a entregar.
La opinión expresada en este artículo es la de los autores y no necesariamente refleja la postura o políticas del Departamento de Trasplantes en el Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.