¿ ¿Cómo se define la dispepsia funcional?
Durante los últimos años se han realizado muchos intentos procurando establecer una definición de dispepsia y en la mayoría de los casos el resultado no ha sido muy afortunado. Han existido discrepancias claras en si los síntomas debían o no estar relacionados con la digestión, qué tipo de síntomas se debían incluir, cuál debería ser la localización anatómica de las molestias, etc. Naturalmente, esta confusión obedece no sólo a la dificultad de la propia definición sino al gran desconocimiento de los mecanismos fisiopatológicos de muchas de las dispepsias.
El comité de Roma III recomienda la siguiente definición de dispepsia: "Síntoma o conjunto de síntomas que la mayoría de médicos considera tienen su origen en la región gastroduodenal", siendo estos síntomas la pesadez postprandial, la saciedad precoz y el dolor o ardor epigástrico. El comité hace especial énfasis en la diferenciación entre ardor epigástrico (considerado como un síntoma dispéptico) y pirosis (considerado como un síntoma de enfermedad por reflujo gastroesofágico o ERGE), aunque ambas circunstancias pueden coincidir y algunos pacientes con dispepsia funcional tienen además RGE.
¿ ¿Existen diferentes subtipos de dispepsia?
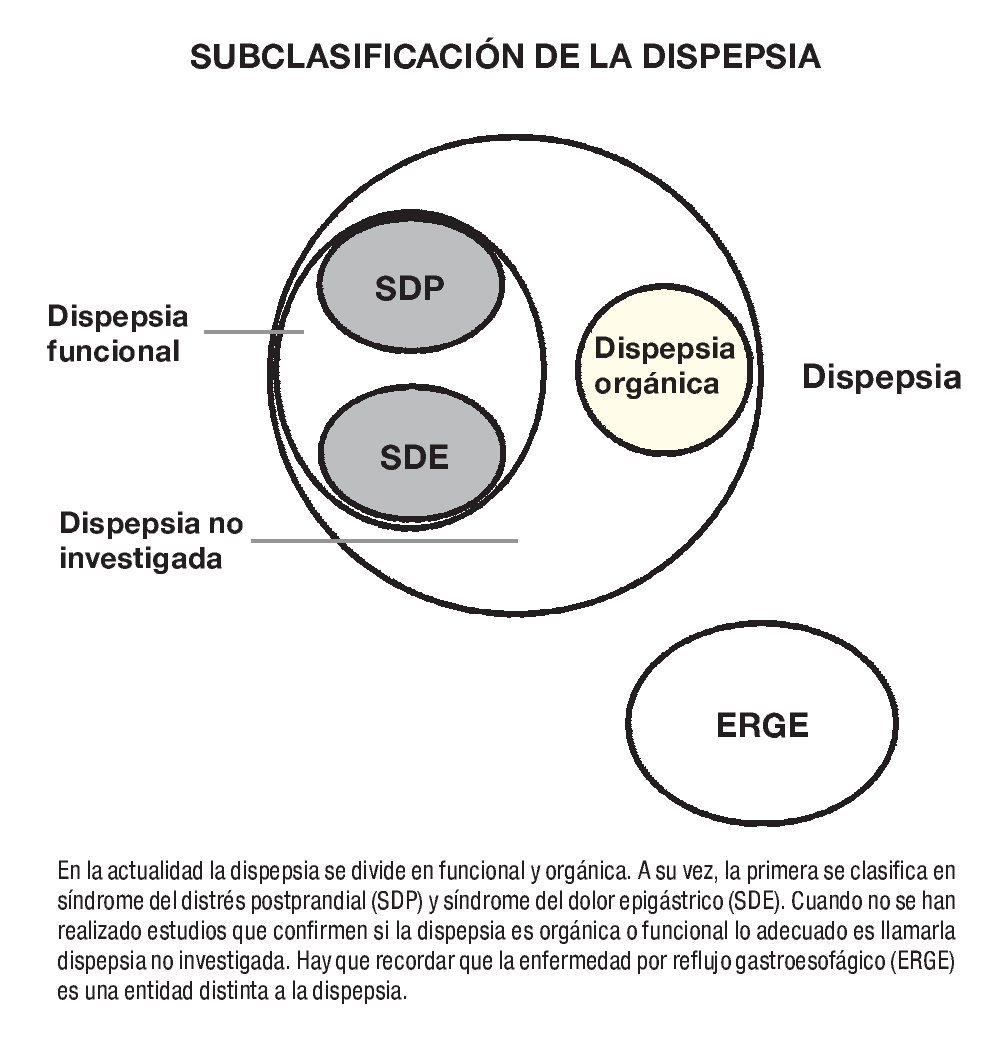
Clásicamente la dispepsia se ha dividido en ulcerosa y no ulcerosa, dependiendo de su etiología. Sin embargo, esta clasificación no parece ser muy adecuada ya que la enfermedad ulcerosa es sólo una de las causas orgánicas que pueden producir síntomas dispépticos. Es más apropiado clasificarla en orgánica y no orgánica, o funcional (Figura 1). Esta separación es útil desde un punto de vista práctico si bien la división entre orgánico y funcional puede ser en ocasiones bastante arbitraria y depender de la profundidad del estudio que de ella se realice. En este punto es fundamental incluir una categoría adicional, como es la dispepsia no investigada. Así, y para aclarar las cosas, las dispepsias pueden dividirse en tres tipos:
¿ Figura 1.Clasificación de la dispepsia.
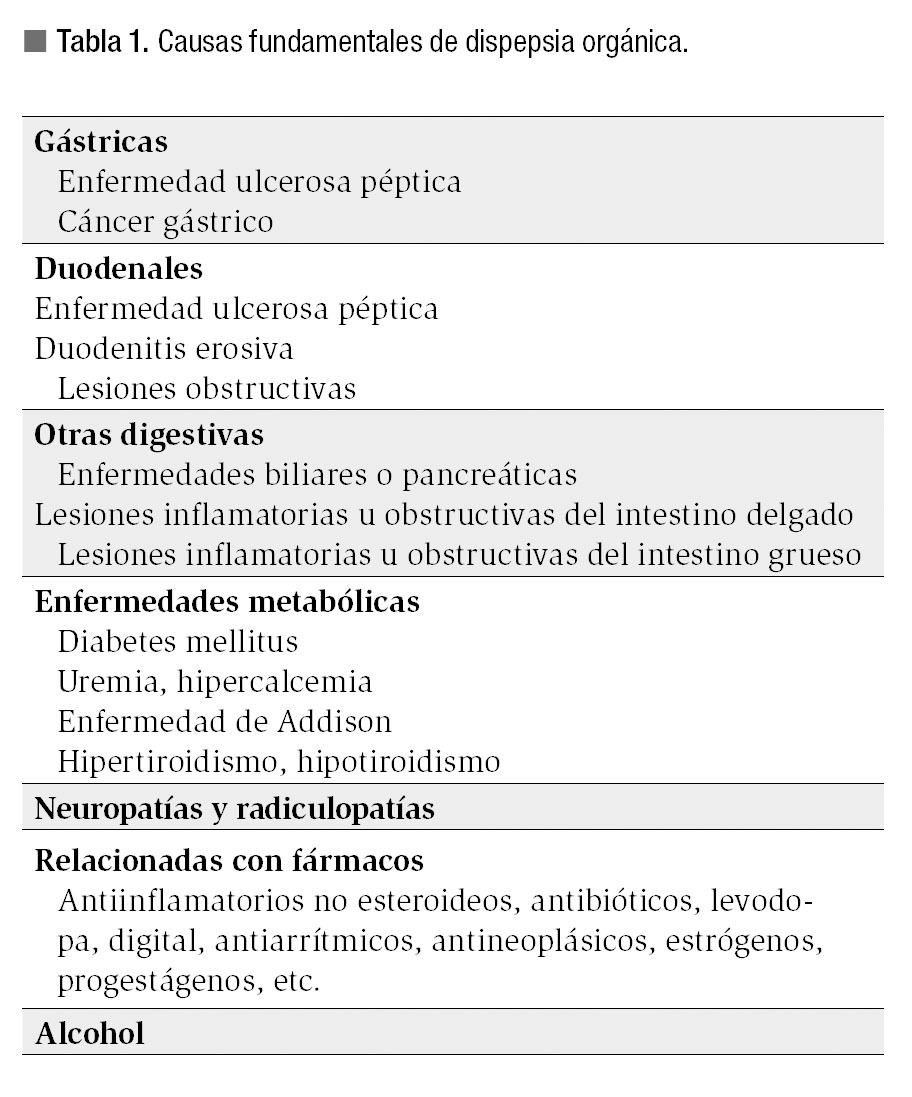
1. Aquellas con una causa orgánica o metabólica identificada en las que si la enfermedad mejora o se elimina también mejoran o desaparecen los síntomas dispépticos. Entre ellas están la enfermedad ulcerosa péptica, el cáncer gástrico, las enfermedades biliopancreáticas, las relacionadas con medicaciones y otras que se presentan en la Tabla 1.
2. Aquellas en las que no existe una explicación identificable de los síntomas. Ésta es la llamada dispepsia funcional (ver más adelante criterios diagnósticos), y que también ha recibido otros nombres como dispepsia no orgánica, dispepsia idiopática y dispepsia esencial.
3. Aquellas en las que no se ha realizado un estudio, básicamente endoscópico, que permita establecer fehacientemente si existe o no una causa orgánica de la dispepsia. Esta categoría no es infrecuente ya que en muchos casos no será absolutamente necesario realizar exploraciones complementarias si no se cumplen criterios de edad ni hay síntomas o signos de alarma. Los síntomas no son suficientemente específicos para diferenciar la dispepsia orgánica de la funcional y, por tanto, es preferible etiquetarla como lo que es: Dispepsia no investigada.
¿ Criterios diagnósticos de la dispepsia funcional (Roma III)
En su reciente publicación, el comité de Roma III ha propuesto definir a la dispepsia funcional a dos niveles: Uno más general para uso fundamentalmente clínico, que no difiere en exceso de los criterios previamente utilizados; y otro, más específico para estudios fisiopatológicos y ensayos terapéuticos, en el que se definen dos entidades nuevas: 1. Síntomas dispépticos inducidos por la comida (síndrome del distrés postprandial o SDP), y 2. Dolor epigástrico (síndrome del dolor epigástrico o SDE). Esta subdivisión se debe al hecho de que, aunque en muchos pacientes con dispepsia los síntomas se inician o agravan con la ingesta, también hay casos en los que las molestias aparecen en ayunas
Definición de dispepsia funcional
1. Sensación molesta de plenitud postprandial o saciedad precoz o dolor epigástrico o ardor epigástrico.
2. Sin evidencia de enfermedades estructurales (incluida la realización de una endoscopia digestiva alta) que puedan explicar los síntomas.
Definición de síndrome del distrés postprandial
1. Sensación molesta de plenitud postprandial que ocurre después de comidas de volumen normal, al menos varias veces por semana; o
2. Sensación precoz que impide la terminación de una comida normal, al menos varias veces por semana.
Criterios de apoyo:
Pueden estar presentes la hinchazón en el abdomen superior o náuseas postprandiales o eructos excesivos.
Puede coexistir el SDE.
Definición de síndrome del dolor epigástrico
1. Dolor o ardor localizado en el epigastrio, de intensidad al menos moderada, y con una frecuencia mínima de una vez por semana.
2. El dolor es intermitente.
3. No generalizado o localizado en otras regiones abdominales o torácicas.
4. No se alivia con la defecación o el ventoseo.
5. No cumple criterios de dolor biliar.
6. El dolor puede ser de tipo quemante (ardor) pero sin ser retroesternal.
7. El dolor frecuentemente se induce o alivia con la ingesta de comida, pero puede ocurrir en ayuno.
8. Puede coexistir el SDP.
Estos criterios deben haber estado presentes durante los últimos tres meses y haber comenzado como mínimo seis meses antes del diagnóstico.
¿ ¿Cómo se diagnostica la dispepsia?La prevalencia de la dispepsia es enorme y, por tanto, se precisa una sistemática diagnóstica racional e individualizada que permita seleccionar a los pacientes que deben ser estudiados en profundidad; de esta forma evitaremos un gasto económico injustificado así como molestias innecesarias para el paciente.
En primer lugar, el diagnóstico de dispepsia ha de ser clínico; ello exige una minuciosa historia clínica y una cuidadosa exploración física. En la historia clínica debe constatarse cuándo se produjo el inicio de los síntomas, así como la duración, localización e irradiación del dolor, además de la sintomatología asociada, hábitos tóxicos y uso de medicación. Debemos tener presente que las patologías que con mayor frecuencia producen síntomas dispépticos son la úlcera gástrica o duodenal, el cáncer de estómago y la dispepsia funcional. Los antecedentes de síndrome constitucional, masa abdominal o anemia orientan más hacia el cáncer gástrico mientras que una historia prolongada de dolores episódicos hace más probable el diagnóstico de dispepsia funcional o úlcera péptica, siendo más frecuente esta última cuando el dolor aumenta por la noche y se alivia con la ingesta.
Cuando la clínica y la exploración física no permiten un diagnóstico relativamente preciso, el siguiente paso consiste en la visualización del tracto digestivo superior (Tabla 2). La endoscopia es mucho más sensible y específica que la radiología baritada y, además, permite la toma de biopsias. Dado el coste de esta técnica, su uso en todos los pacientes dispépticos ha sido objeto de gran controversia. Se recomienda practicarla sólo en pacientes dispépticos mayores de 45 años (en los que la posibilidad de un origen orgánico es mayor), en quienes presentan síntomas o signos de alarma y en aquellos que no responden al tratamiento empírico.
Por otra parte, el descubrimiento y progresivo conocimiento de la importancia de Helicobacter pylori en la enfermedad ulcerosa péptica ha obligado a un replanteamiento del estudio diagnóstico del paciente con dispepsia no investigada.
La realización inicial de un estudio endoscópico permite el diagnóstico etiológico con el consiguiente efecto tranquilizador para el paciente (y por supuesto para el médico). Sin embargo, la endoscopia digestiva resulta muy costosa en algunos medios sanitarios y, si se retrasa su realización mientras el paciente recibe tratamiento empírico, la ausencia de lesiones no permite descartar organicidad. Igualmente, la estrategia de determinar de inicio la presencia de infección por H. pylori ofrece ventajas y desventajas. Un resultado negativo excluye, casi por completo, la enfermedad ulcerosa péptica y, por lo tanto, evita la práctica de endoscopia en pacientes con dispepsia funcional. Sin embargo, esta ganancia es con frecuencia sólo aparente ya que la endoscopia en un porcentaje no desdeñable de pacientes no se evita sino que sencillamente se retrasa. Además, la erradicación de la infección en los pacientes H. pylori (+) sólo será útil en los casos de úlcera péptica pero es evidente que la prevalencia de la infección es muy superior a la de esta última. Por este motivo, esta estrategia de erradicación incluirá a un buen número de pacientes con dispepsia funcional en quienes la sintomatología no desaparecerá y seguirán precisando tratamiento sintomático. Además, el empleo indiscriminado de antibioticoterapia aumenta las resistencias antibióticas y la frecuencia de efectos secundarios.
En un subgrupo seleccionado de pacientes puede ser necesario realizar otros estudios como la valoración de la secreción ácida gástrica, o ciertas técnicas de imagen como ecografía, tomografía axial computarizada (TAC) o resonancia magnética nuclear (RMN) para valorar enfermedad pancreática o biliar. Las técnicas más específicas como manometría gastrointestinal, cuantificación radioisotópica del vaciamiento gástrico, electrogastrografía o estudio de la sensibilidad del estómago deberían reservarse para los casos especialmente graves.
¿ ¿Cuál es el tratamiento de la dispepsia?
El tratamiento de la dispepsia orgánica depende del diagnóstico individual; en el caso de la enfermedad ulcerosa péptica no hay dudas de que se procederá a la erradicación de H. pylori.
Cuando el diagnóstico es de dispepsia funcional suele plantearse un serio problema ya que, actualmente, no existe un tratamiento que sea verdaderamente eficaz en todos los casos.
Dieta y recomendaciones generales. No hay estudios que demuestren que los cambios en la dieta o los hábitos mejoren los síntomas dispépticos. Aún así, parece lógico recomendar que se eviten el tabaco, el alcohol y los fármacos antiinflamatorios. También debe aconsejarse comer despacio y masticar adecuadamente para favorecer el procesamiento gástrico de los alimentos. De igual modo, el proceso del vaciamiento gástrico (de hallarse alterado) puede mejorar si se ingieren comidas frecuentes y pequeñas, y se evitan los alimentos grasos.
Fármacos que actúan sobre el ácido gástrico. No hay evidencia de que la secreción ácida gástrica esté alterada en los pacientes con dispepsia funcional. Existen, no obstante, algunos datos que podrían indicar que los pacientes dispépticos son más sensibles al ácido. En cualquier caso, los fármacos dirigidos a actuar sobre el ácido han sido enormemente utilizados en esta patología. Así, en lo que se refiere al tratamiento con inhibidores de la bomba de protones su eficacia parece estar del 50% al 60%; son más útiles en la dispepsia funcional de tipo ulceroso que en la de tipo dismotilidad, y aún más en presencia de pirosis (aunque estos pacientes actualmente no se incluyen bajo el epígrafe de dispepsia funcional).
Fármacos que actúan sobre la motilidad digestiva. Los fármacos procinéticos se han utilizado mucho en la dispepsia funcional en base a la evidencia de que un subgrupo de enfermos tiene hipomotilidad del estómago con vaciamiento gástrico enlentecido. Los resultados publicados sobre la utilización de domperidona (un antagonista dopaminérgico D2) o de cisaprida (un agonista serotoninérgico 5-HT4) son muy variables. En un estudio meta-analítico se concluyó que ambos fármacos son más eficaces que el placebo, pero estos datos deben tomarse con cautela. Además, los efectos adversos cardiacos inducidos por la cisaprida han hecho que su uso sea muy restringido. Si bien los estudios realizados con metoclopramida y cleboprida (antagonistas dopaminérgicos) así como con cinitaprida (antidopaminérgico y agonista 5-HT4) son escasos, estos agentes parecen ser útiles. La levosulpirida es tanto o más eficaz que la cisaprida. La utilidad de los procinéticos parece ser mayor en la dispepsia funcional tipo dismotilidad que en la de tipo ulceroso.
Por otra parte, la evidencia de que en un considerable número de pacientes con dispepsia funcional existe una disminución de la relajación del fundus gástrico durante la ingesta, y que ésta se correlaciona con la saciedad precoz, ha llevado a investigar fármacos que aumentan la relajación del estómago. Entre ellos se encuentran el sumatriptan (un antagonista 5HT1), la clonidina (un agonista a2-adrenérgico), la paroxetina (un inhibidor de la recaptación de serotonina) y los donadores de óxido nítrico. Su utilización clínica no ha sido autorizada y se precisan más estudios para demostrar su eficacia.
Fármacos que actúan sobre la percepción visceral. Intentando disminuir la hipersensibilidad visceral que padecen algunos pacientes con trastornos funcionales digestivos, se han ensayado diferentes fármacos con acción hipoestésica. La fedotozina (un agonista opioide periférico de los receptores k) eleva el umbral de percepción y de molestias a la distensión intragástrica experimental en voluntarios sanos y en pacientes con dispepsia funcional. Sin embargo, su dudosa acción clínica hace improbable su comercialización. Los análogos sintéticos de la somatostatina (por ejemplo, octreótido) también reducen la sensibilidad visceral pero su utilidad en la dispepsia funcional se ve dificultada por la ausencia de medicación oral. Otros fármacos con posible acción hipoestésica, como ciertos antagonistas 5-HT3 y agonistas parciales 5-HT4, están siendo evaluados.
Fármacos antidepresivos, ansiolíticos y psicoterapia. Algunos trabajos han demostrado la utilidad de los antidepresivos (tanto los tricíclicos como los inhibidores de la recaptación de serotonina) en el tratamiento de la dispepsia funcional. Su eficacia puede deberse tanto a su efecto analgésico central como a su acción antidepresiva ya que el beneficio ocurre con dosis inferiores y de forma más precoz que en los trastornos psicológicos. Los ansiolíticos sólo están indicados en presencia de alteraciones psicofuncionales asociadas. La psicoterapia y la hipnosis se han demostrado útiles en determinados casos siendo una opción llena de futuro.
Erradicación de Helicobacter pylori. No existen datos convincentes de que la infección por H. pylori sea un factor patogénico en la dispepsia funcional. Tampoco hay unanimidad en lo que se refiere al efecto de su erradicación y la mejoría sintomática parece ser escasa; un año después de la erradicación ésta se evidencia en aproximadamente el 25% de los pacientes (igual o sólo ligeramente superior a lo que se consigue con placebo).
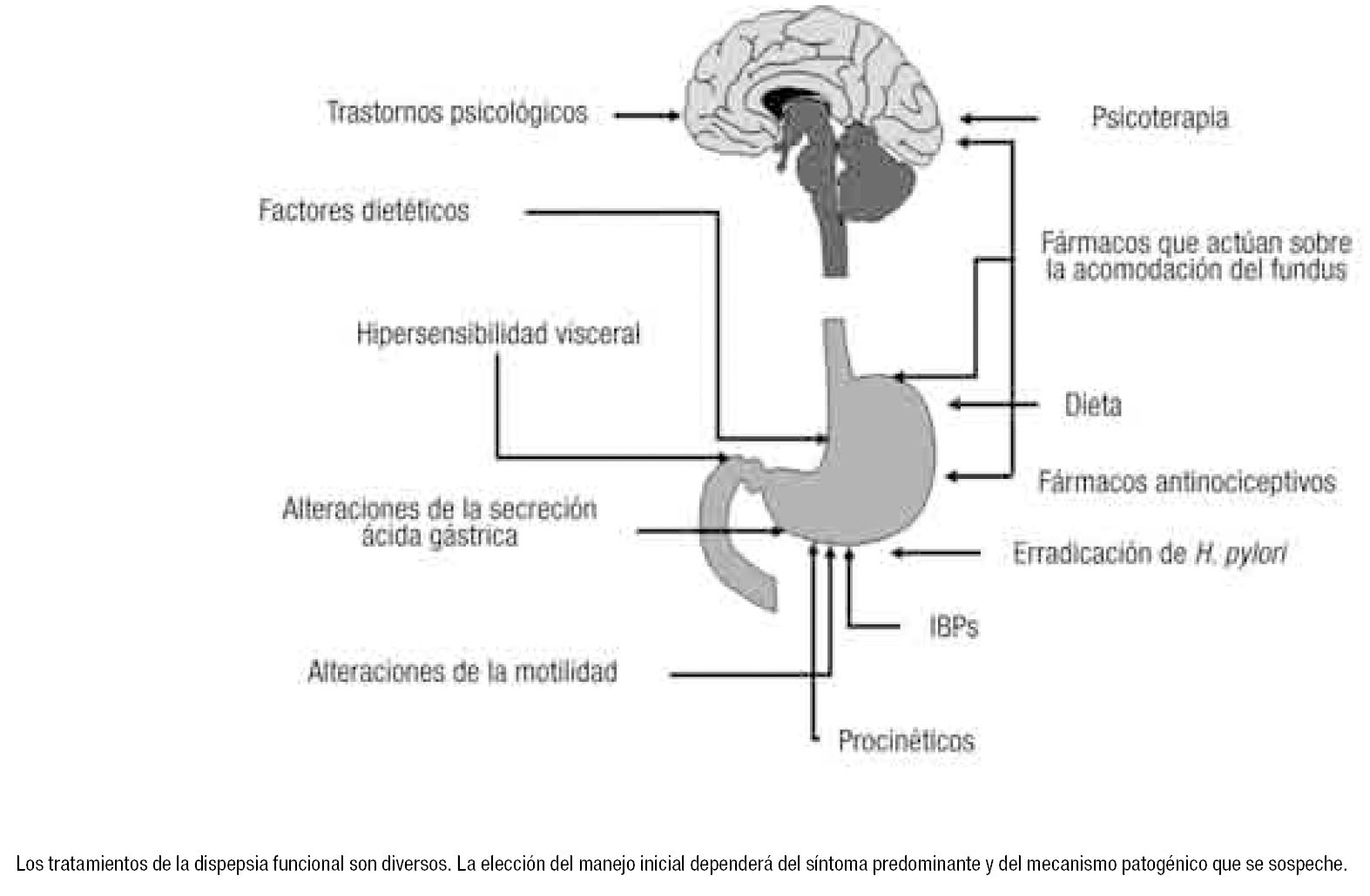
Elección del tratamiento. Dado que la dispepsia funcional es un síndrome heterogéneo con diferentes posibilidades patogénicas, es improbable que un único tratamiento beneficie a todos los pacientes (Figura 2). El dilema se plantea en el momento de escoger un fármaco en concreto para un determinado paciente. Desde un punto de vista práctico, y sin apoyos conceptuales, puede seguirse la siguiente estrategia: En casos de dispepsia funcional de tipo ulceroso, con antecedentes de enfermedad ulcerosa (ya realizada la erradicación de H. pylori) o síntomas asociados de reflujo gastroesofágico puede iniciarse un tratamiento con inhibidores de la secreción ácida gástrica. Por el contrario, si la dispepsia es de tipo dismotilidad se comenzará con fármacos procinéticos. En cualquiera de los casos, si no se observa mejoría al cabo de seis a ocho semanas se optará por la terapia alternativa. Son recomendables tratamientos intermitentes, de dos a cuatro semanas, a demanda del paciente; en los enfermos con síntomas graves y persistentes puede ser necesario un tratamiento continuo. En caso de fracaso, y a la espera de mejores fármacos que disminuyan la sensibilidad visceral, puede optarse por la administración de fármacos antidepresivos a dosis bajas.
¿Figura 2.
Es importante recordar que muchos pacientes con dispepsia funcional no precisan de ningún tratamiento farmacológico. Lo que necesitan es que se excluya la existencia de enfermedades orgánicas graves y se les tranquilice. Aquí, el apoyo psicológico por parte del médico es fundamental. Dedicar cierto tiempo a explicar el origen de las molestias y el buen pronóstico de la enfermedad es una estrategia que se verá recompensada para el paciente y para el médico.